| |
II./2.5.: Anders lokalisierte Teratome: gonadale Teratome und weitere Keimzelltumore am Beispiel der Hodentumore
II./2.5.1.: Allgemeines über Keimzelltumore (germinale Tumore)
|
 |
Laut histologischer Einteilung kann man zwei grosse Gruppen voneinander unterscheiden:
-
1. die Tumore, die nur einen histologischen Zelltyp enthalten: Seminome, spermatozytisches Seminom, embryonales Karzinom, Dottersack Tumor (yolk sac Tumor, endodermaler Sinustumor), Polyembryom, Choriokarzinom, Teratom; und
-
2. die Tumore, die mehrere histologisch unterschiedliche Zelltypen enthalten (zusammengesetzte Hodentumore): hier kann jegliche Kombination der in der ersten Gruppe aufgezählten Tumore zusammen vorkommen . Die Keimzelltumore sind zwar, verglichen mit allen anderen Tumoren, selten, sie betreffen aber bevorzugt die jüngere Generation (im Alter bis 3 Jahre bzw. mit 15-45 Jahren), und kommen somit dort in Relation sehr häufig vor.
Die aus der Wand des Dottersackes stammenden Keimzellen wandern in der Embryonalentwicklung zur Mitte des Körpers, und erreichen so die Urogenitalfalte. Kommt es bei dieser Wanderung zu irgend einer Störung, bleiben die Keimzellen unterwegs hängen. Das kann eine Erklärung dafür sein, warum sich solche Tumore nicht nur in den Keimdrüsen (Hoden, Eierstöcke), sondern auch an verschiedenen Stellen der Körpermitte befinden können, so z.B. im Retroperitoneum, im Mediastinum, oder in der Zwirbeldrüse (Corpus pineale); in Anbetracht dessen, was für Erfolge in letzter Zeit bei der Behandlung der Keimzelltumore erreicht wurden, verdient diese Tumorgruppe eine besondere Aufmerksamkeit; man braucht für diesen Erfolg eine sehr genaue histologische Diagnose, und der Verlauf des Tumorwachstumes bzw. der Erfolg der Therapie kann an serologisch detektierbaren, vom Tumor gebildeten Proteinen (sog.Tumormarker) abgemessen werden.
Die Inzidenz der Keimzelltumore beträgt 2-3/100 000. Wenn wir allerdings nur die 20-30 jährige Population als Grundlage nehmen, beträgt sie 5,8 – 7,2/ 100 000. In dieser Gruppe sind die germinalen Tumore die am häufigsten vorkommenden soliden Tumore, und sie stellen bei dieser Gruppe leider auch die häufigste Todesursache dar. In den USA z.B. kommen 90% der Keimzelltumore bei Patienten vor, die jünger als 45 Jahre sind. Wenn man aber sämtliche Keimzelltumore betrachtet, bildet sich ein dreifacher Gipfel in der Verteilungskurve: es sind Säuglinge, jungen Erwachsene und Personen älter als 60 Jahre betroffen.
II./2.5.1.1.: Aetiologie
|
 |
Der Auslöser für die Bildung eines Keimzelltumors ist unbekannt, es kommen aber mehrere Faktoren in Frage. Die Rolle der genetischen Prädisposition ist aber sicher, da Keimzelltumore bei Geschwistern und bei eineiigen Zwillingen, sowie familiär gehäuft vorkommen. Bildet sich ein Tumor auf einer Seite eines Organs, ist es auch sehr wahrscheinlich, dass er sich auf der anderen Seite ausbilden wird. Hat sich einmal ein Keimzelltumor gebildet, ist eine Totalkastration die einzige mögliche Lösung des Problems. Die Tumore bilden sich häufiger in dysgenetischen (in fehlenden oder fehlerhaft ausgebildeten) Gonaden.
Es ist Tatsache, dass sich bei Hoden, die nicht in den Hodensack abgewandert sind, im Gegensatz zu Hoden, die sich im Hodensack befinden eine um 33% erhöhte Wahrscheinlichkeit ergibt, einen Keimzelltumor zu bilden; bei der Bildung des Tumors spielt wohl die erhöhte Temperatur in den Gonaden eine Rolle. Bei der Anamnese stellt sich oft heraus, dass beim Patienten eine Mumpsinfektion stattgefunden hat, die auch die Hoden befallen hat, oder eine Orchitis anderer Genese im Hintergrund stand. Viele Patienten berichten auch über ein der Krankheit vorausgegangenes Trauma, obwohl in solch einem Fall wohl eher das Trauma die Aufmerksamkeit auf eine schon vorhandenen Tumor gerichtet hat. Manche Angaben zeigen, dass bei einem chronischen LSD – Abusus das Risiko eines Keimzelltumors erhöht ist. Die Rolle endokriner Faktoren als Auslöser dieser Tumore liegen auch auf der Hand, da ja einer der Gipfel der Tumorbildung bei jungen Erwachsenen liegt, was ja bekanntlich mit der Aktivierung der Geschlechtshormone gleichzusetzen ist. Bei Experimenten hat sich herausgestellt, dass durch die regelmässige Gabe von Zink und Kupfer die Bildung eines Keimzelltumors induziert werden konnte. Zusammenfassend kann man sagen, dass ein Kryptorchismus, Mumps oder andere Auslöser einer Orchitis, sowie die genetische Prädisposition die Hauptrisikofaktoren für die Bildung eines Hodentumors darstellen
II./2.5.1.2.: Symptome
|
 |
Die gonadalen Keimzelltumore zeigen leider keine spezifische Frühsymptomatik; im Falle der Hodentumore kann lediglich eine Vergrösserung oder eine erhöhte Empfindlichkeit des Organs bemerkt werden. Es kommt oft vor, dass ein Hodentumor- der nur mit der Zeit von aussen tastbar ist (Knotenbildung, Verhärtung) –zufällig bei einer Routineuntersuchung, oder durch den sexuellen Partner entdeckt wird. Bei 2-10% der Fälle bildet sich eine Gynäkomastie beim Patienten aus, bei deren plötzlichem Auftreten also ebenfalls ein Hodentumor ausgeschlossen werden muss. Bei ungefähr 10% der Patienten bilden sich akute Symptome, die eine Epididymitis, eine Hodentorsion oder eines Hodeninfarkt nachahmen, aber wegen der Einblutung bzw. Infarzerierung des Tumorgewebes zustande kommen. Leider hat der Tumor in ca. 25% der Fälle bei Feststellung schon Fernmetastasen gegeben. Eine Infertilität kann auch selten zu den ersten Symptomen gehören.
II./2.5.1.3.: Krankheitsverlauf
Der Patient muss von Kopf bis Fuss abgetastet werden; die Hoden können ein- oder beidseitig vergrössert sein, und eine gummiartige Konsistenz haben. Meist kann bloss ein Knoten, manchmal aber auch mehrere Knoten in den Hoden getastet werden; die Form der Hoden ist meist unverändert; der Tumor ist von den Nebenhoden gut zu unterscheiden, und er zeigt auch keine Verwachsung mit der Haut. Beim Verdacht auf einen Hodentumor müssen für eine Diagnosestellung, zur Einteilung des Stadiums der Erkrankung und zum Zwecke einer Monitorisierung zwei Tumormarker im Blut nachgewiesen werden: die beta-Fraktion des humanen Choriongonadotropins (HCG) und das alpha- Foetoprotein (AFP). Ist der b-HCG Spiegel erhöht, so ist ein Chorionkarzinom, oder zumindest das Vorhandensein von Syntitiotrophoblasten im Primärtumor oder in den Metastasen sehr wahrscheinlich. Es ist wichtig daran zu denken, dass der b-HCG Spiegel bei ca.8% der Fälle auch ohne einen Keimzelltumor erhöht sein kann; der HCG Spiegel kann also so zu sagen pseudopositiv sein, eine drastische Erhöhung ist aber immer ein Marker für einen Tumor.
|
 |
Die Interpretation eines erhöhter AFP Spiegels ist da schon etwas zusammengesetzter, als die des b- HCGs. In einem menschlichen Embryo wird AFP zuerst vom Dottersack und danach von der Leber gebildet. Dem entsprechend ist bei einem Erwachsenen die Erhöhung des AFP Spiegels nur bei einer Schwangerschaft physiologisch. Bei einem Hodentumor ist der AFP- Spiegel dann erhöht, wenn Dottersack Komponenten (yolk- sac) in ihm enthalten sind, er kann aber auch bei embryonalen Karzinomen oder unreifen Teratomen erhöht sein. In 70% der Fälle ist einer der beiden Marker erhöht. Die Halbwertszeit des b-HCG beträgt 24 Stunden, die des AFP 5 Tage. Ist einer der beiden Marker auch noch eine Woche nach Entfernung des Tumors erhöht, muss an das Vorhandensein von Fernmetastasen gedacht werden. Bei der klinischen Einteilung eines Keimzelltumors muss in erster Linie geklärt werden, ob sich der Tumor nur im Parenchym, oder auch in den Adnexen befindet; bei den Fernmetastasen wird die Situation dem zufolge beurteilt, ob sich die Metastasen nur unterhalb, oder auch überhalb des Zwerchfells befinden.
Beim Verdacht auf einen Tumor ist eine Biopsie kontraindiziert, da sie die Wahrscheinlichkeit eines lokalen Rezidivs, das sonst äusserst selten vorkommt, erhöht. Als erstes muss die befallene Hode operativ entfernt werden (Orchiektomie), und danach muss der Tumor sehr präzise aufgearbeitet werden, um genauestens histologisch untersucht werden zu können. Am wichtigsten ist es festzustellen, ob es sich um einen Tumor mit einer oder mit zwei Komponenten handelt. In Anbetracht darauf, dass nicht behandelte Keimzelltumore in einer sehr grossen Prozentzahl metastasieren – was eigentlich den Tod des Patienten bedeutet - , müssen Patienten mit systemisch verbreiteten Tumoren eine komplexe Behandlung bekommen (operative Entfernung, Chemo- und Strahlentherapie). Welche Behandlung bei einem Patienten angewandt wird, wird also von folgenden Faktoren bestimmt:
-
a) histologischer Typ des Primärtumors
-
b) Vorhandensein klinisch eindeutiger Metastasen
-
c) andauernd erhöhter Spiegel der Tumormarker nach der Orchiektomie
Heutzutage wird ein sehr grosser Prozentsatz der an einem Hodentumor Erkrankten Patienten erfolgreich behandelt.
II./2.5.1.4. Histogenese und intratubuläre (in situ) Vorgänge
|
 |
Wegen den verschiedenen Behandlungsprotokollen ist es sehr wichtig
-
- ein reines Seminom
-
- einen nicht seminomatösen Keimzelltumor
-
- einen Mischtumor voneinander zu unterscheiden.
Die Diagnose eines reinen Seminomes bereitet morphologisch im Allgemeinen keine Probleme, es ist bei diesem grossen Tumoren nur oft technisch unmöglich, das gesamte Gewebe „durchzukämmen”, und damit das Vorhandensein von nicht seminomatösen Komponenten des Tumors sicher auszuschliessen. Natürlich kann der Serum- AFP-, und der b-HCG -Spiegel bei der Diagnose des Tumors auch helfen, da ein erhöhter Wert immer an das Vorhandensein einer nicht seminomatösen Komponente im Tumor denken lassen muss. Die neuesten Forschungen haben ergeben, dass die nicht seminomatösen Keimzelltumore aus seminomatösen Tumorkomponenten stammen, und sich durch weitere Schäden im Genom bilden.
Die intratubulär vorkommenden Keimzelltumore (4A-B.Mikrofoto) sind meist tetraploid, die reinen Seminome sind entweder tetraploid oder hypotetraploid, wohingegen die nicht seminomatösen Tumore wegen einem Verlust an DNS aneuploid werden. Die Bestimmung der DNS wird zur Sicherung der Diagnose eines reinen Seminomes vorgenommen, auch wenn morphologisch sowie immunhistochemisch kein Hinweis auf eine nicht seminomatöse Komponente im Tumor gefunden werden konnten, bzw. auch wenn der AFP – und der b-HCG- Spiegel nicht erhöht sind. Dies bedeutet, dass der Tumor, falls er sich im I.Stadium befindet, mit nur konservativen Methoden behandelt werden muss; nach der operativen Entfernung des Tumors /der Hode ist nichts weiter zu tun, die retroperitonealen Lymphkonten müssen nicht entfernt werden. Man kann auch mit der Chemotherapie abwarten, die, falls sich keine Metastasen bilden, gänzlich weggelassen werden kann.
|

Beurteilen Sie die Fotos!
|
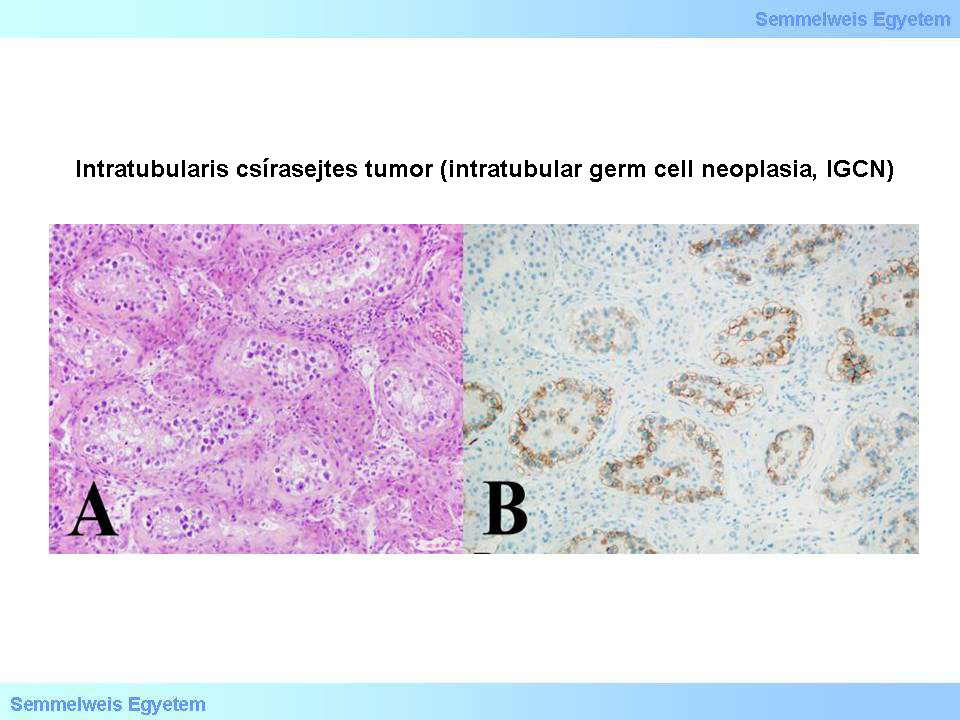
4A-B Mikrofoto: Intratubulärer Keimzelltumor (intratubular germ cell neoplasia, IGCN). A (HE;200x): die Wände der Hodentubuli sind fibrotisch, man sieht keine funktionierende Spermatogenese, nur um sie herum teils kontinuierlich, teils in bestimmten Abständen aneinader gereihte, oft in Haufen angesammelte atypische Tumorzellen; die Tumorzellen erinnern an Keimzellen, sind aber grösser, haben ein breites und helles Zytoplasma, und vergrösserte Zellkerne mit prominenten Nukleoli. Diese Zellen bilden sich eindeutig zwischen dem restlichen Keimzellepithel und der Basalmembran, und sublimieren zum Teil bis ganz ans Keimepithel. B (CD117;200x): Die atypischen Zellen sind – so wie ein invasives Seminom - c-kit (CD117) positiv. Bei dieser Reaktion kann man ausserdem noch sehen, dass sich die Zellen innerhalb der Tubuli, und zwar an dessen Rand befinden. Am linken oberen Bildrand sieht man normal erhaltene Tubuli, die keine immunhistochemisch positiven Zellen enthalten (aus der Sammlung von Ildikó Szirtes - II.Pathologisches Institut der Semmelweis Universität, Budapest).
|
II./2.5.2.: Nicht seminomatöse Keimzelltumore
II./2.5.2.1.: Das Teratom
|
 |
Teratome der Hoden sind (ähnlich wie anderweitig lokalisierte Teratome) komplexe Tumore, die die Elemente mehrerer Keimscheiben enthalten. Ein reines Teratom macht 2-3% aller Keimzelltumore der Erwachsenen aus; bei Säuglingen und Kindern sind 40% der Hodentumore ein reines Teratom. Bei Mischtumoren der Hoden findet man in 45-50% der Fälle Teile eines Teratoms. Der AFP Spiegel kann leicht erhöht sein. Die Tumore sind mittelgross, gräulich-weiss, zystisch verändert und enthalten Knochen- oder Knorpelteile, manchmal sogar in die Zystenwand integrierte funktionsfähige (Backenzähnen entsprechende) Zähne mit Kaufläche und Wurzeln. In den Epithelzellen der Zysten kann sich Keratohyalin oder Muzin befinden. Dermoide Tumore in den Hoden sind, im Gegensatz zu den Eierstöcken, sehr selten.
Histologisch ist ein sehr variables Bild zu sehen, man kann sowohl embryonale Zell, als auch ausgereifte Zellen finden. Man unterscheidet drei Arten von Teratomen: reife Teratome, unreife Teratome und maligne entartete Teratome (früher hat man das reife Teratom (teratoma maturum) Teratoma adultum, und das unreife Teratom (teratoma immaturum) Teratoma embryonale genannt; diese Bezeichnung war allerdings nicht korrekt, da die Bildung eines Teratoms nicht vom Alter des Individuums abhängt). Bei Säuglingen und Kindern sind die reifen Teratome am häufigsten, wo man also gut differenzierte Strukturen (z.B. Knorpel, glatte Muskelzellen, Drüsengewebe, Alveolen, Strukturen des Magen- Darmtraktes, Plattenepithel, Übergangsepithel, Nervengewebe) erkennen kann. Bei Erwachsenen sind reife Teratome sehr selten, man muss immer sehr genau nach unreifen oder malignen Strukturen suchen.
Die unreifen Teratome enthalten meist primitive neuroektodermale Strukturen, sowie primitives Knorpelgewebe oder mesenchymale Gewebsstrukturen. AFP kann sowohl bei den reifen, als auch bei den unreifen Teratomen erhöht vorhanden sein. Maligne entartete Teratome enthalten ausser den reifen und/oder unreifen Strukturen des Teratoms noch maligne entartete Gewebsveränderungen , die ausser im Teratom auch anderswo im Körper gefunden werden können (z.B. Rhabdomyosarkom, Neuroblastom, Plattenepithelkarzinom, muzinöses Adenokarzinom usw.). Bei Säuglingen ist die Prognose eines Teratoms um einiges besser als bei Erwachsenen. Die schlechteste Prognose zeigen die maligne entarteten Teratome.
II./2.5.2.2.: Das Chorionkarzinom
|
 |
Das reine Chorionkarzinom ist eines der bösartigsten Keimzelltumore und kommt in den Hoden sehr selten vor. Der Tumor ist i. A. klein, an der Schnittfläche sieht man Blutungen und Nekrosen, um die herum etwas vom übriggebliebenen normalen Gewebe zu erkennen ist. Es ist für diesen Tumor leider sehr typisch, dass bei den betroffenen jungen Erwachsenen um die 20 Jahre erst die Fernmetastasen Symptome verursachen (sog.okkulter Tumor). Dieses Klinikum erschwert die Diagnosestellung ganz ungemein: schliesst man einen Keimzelltumor nicht aus, weil man nicht daran gedacht hat, dass solch ein Tumor hinter den Symptomen stehen kann, findet man den sehr kleinen Primärtumor oft erst im Rahmen der Sektion des Patienten.Das Serum- b-HCG ist stark erhöht, und es bildet sich fast immer eine Gynäkomastie. Um histologisch ein Chorionkarzinom sicherstellen zu können, muss man zwei Arten von Zellen sehen, und zwar die maligne Variation der Zytotrophoblasten und der Synzytiotrophoblasten. Die tumorös veränderten Zytotrophoblasten haben einen einzigen grossen, hyperchromen Kern.
Die Tumorzellen bilden eine Art Bündel, und oft sehen sie auch wie Zotten aus; am Rande dieser Gebilde findet man dann die mehrkernigen, tumorös veränderten Synzytiotrophoblasten (5.Mikrofoto). Die Zytotrophoblasten haben keinen spezifischen Immunmarker, die Synzytiotrophoblasten sind b-HCG positiv. Das reine Chorionkarzinom ist sehr selten, es kommt aber sehr oft vor, dass man in anderen Keimzelltumoren kleine Teile eines Chorionkarzinoms, oder einfach nur Synzytiotrophoblasten findet. Die Mortalität des gonadalen Chorionkarzinoms ist, trotz der sehr intensiven Therapie, sowohl bei Frauen als auch bei Männern äusserst hoch. Bei Frauen kann sich zusätzlich ausser dem gonadalen Chorionkarzinom auch noch nach einer pathologisch verlaufenden Schwangerschaft ein Gestations–Chorionkarzinom bilden; der Verlauf dieser Karzinome ist um einiges besser, da sie auf eine Chemotherapie (z.B. Mittel mit einer Platinbasis wie Cisplatin oder Metothrexat) sehr gut reagieren. Es ist nicht selten, dass sich bei solchen Patienten die vollständige Rückbildung des Tumors einstellt, und danach sogar noch eine Schwangerschaft ausgetragen werden kann.
|

Beurteilen Sie die Foto!
|
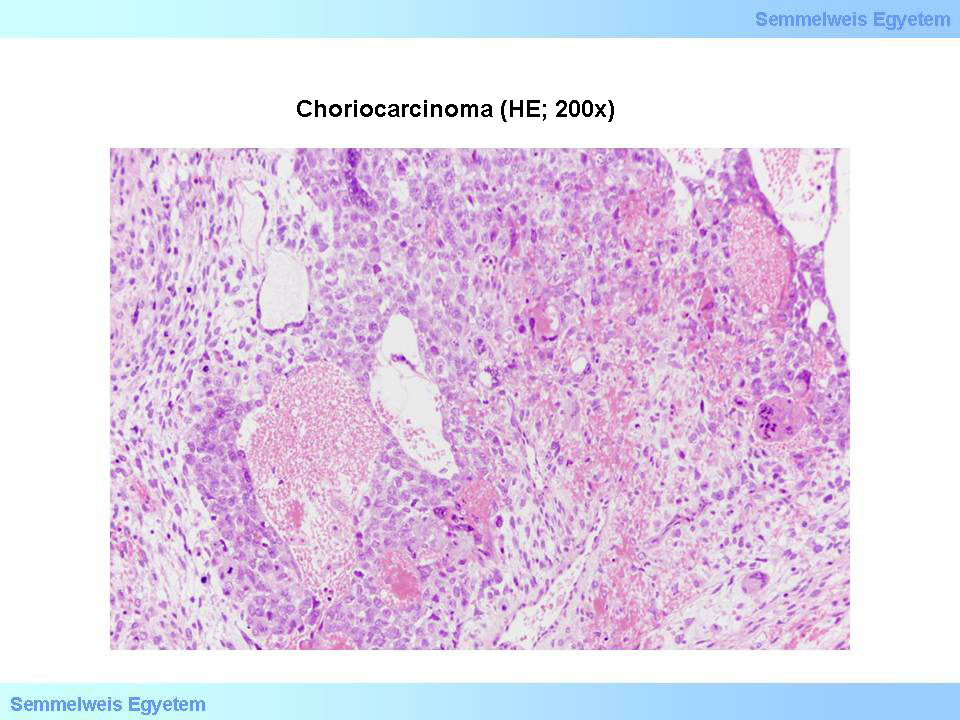
5.Mikrofoto: Chorionkarzinom (HE;200x). Tumor aus malignen Zyto- bzw. mehrkernige Synzytiotrophoblasten mit Blutungen (aus der Sammlung von Ildikó Szirtes - II.Pathologisches Institut der Semmelweis Universität, Budapest)
|
II./2.5.2.3.: Der Dottersacktumor (yolk sac tumor, infantiles embryonales Karzinom, endodermaler Sinus Tumor, Orchioblastom)
Der Tumor erinnert an den Dottersack, der während der Embryonalentwicklung zustande kommt (endodermaler Sinus, yolk sac). Bei Säuglingen und Kindern ist das der häufigste Hodentumor. Der AFP Spiegel ist typischer Weise sehr hoch. Auf der Schnittfläche ist der vergrösserte Hoden gelblich-grau, muzinös und zeigt kleine Knötchen. Histologisch sieht man bei diesem Tumor ein retikuläres Muster: die Tumorzellen sind kubisch oder flach, und sie bilden zusammenhängende, und tubuläre Strukturen. Um die kleinen Arterien herum findet man manschettenartig angeordnete Tumorzellen, die man Schiller – Duval – Körper nennt (6. Mikrofoto). Nach einer erfolgreichen Therapie beträgt die 5 Jahres Überlebensrate der Kleinkinder und Kinder über 80%.
|

Beurteilen Sie die Foto!
|

6. Abbildung: Yolk-sac Tumor (HE; 100x). In einem an den Dottersack erinnernden Tumor sieht man die typische Anordnung der Tumorzellen um die kleinen Arterien herum (sog. Schiller – Duval – Körper)(aus der Sammlung von Ildikó Szirtes - II.Pathologisches Institut der Semmelweis Universität, Budapest).
|
II./2.5.2.4.: Polyembryoma
Dieser äusserst seltene Tumor ist aus einem Gewebe aufgebaut, das an einen Embryo erinnert. Histologisch entsprechen die Zellstrukturen auch einem ca. 2 Wochen alten Embryo. In diesem Tumor können auch endodermale tubuläre Strukturen und Synzytiotrophoblasten enthalten sein.
II./2.5.2.5.: Das embryonale Karzinom
Rein embryonale Karzinome bilden sich in nur ca.3% der Keimzelltumore, sie kommen aber mit einer 42%-igen Wahrscheinlichkeit als Teil eines Hodentumors vor. Bei einem rein embryonalen Karzinom ist der b-HCG -Spiegel nicht erhöht, der AFP -Spiegel kann aber unter Umständen erhöht sein. Dieser Tumor verändert sichtlich die Form der Hoden – im Gegensatz zum Seminom -, weil er oft die Kapsel und auch die Nebenhoden infiltriert. Die Schnittfläche des Tumors zeigt meist weiches Gewebe, dass eine gräuliche bzw. gräulich- rötliche Färbung, und Blutungen sowie Nekrosen aufzeigt. Der Tumor ist nur sehr selten zystisch verändert.
|
 |
Histologisch typisch für diesen Tumor ist, dass sich manchmal nur kohesive Zellhaufen finden, es können sich aber auch mehr oder weniger ausgereifte, drüsenartige Strukturen bilden (7. Mikrofoto). Die Struktur der Zellkerne und der Nukleoli ähnelt denen eines Seminoms, ihr Zytoplasma ist allerdings nicht ganz so hell. Es sind immer viele Zellteilungen zu sehen. Im Stroma ist keine Lymphoidzell Infiltration zu sehen. Der Tumor ist weniger strahlenempfindlich als das Seminom, man kann aber mit einer Chemotherapie die Mortalität erfolgreich senken. Früher sind bei einem embryonalen Karzinom die retroperitonealen Lymphknoten zur Einteilung des Tumorstadiums immer entfernt worden, was heutzutage nicht unbedingt für nötig empfunden wird. Seitdem das embryonale Karzinom mit einer Chemotherapie behandelt werden kann, sind die Überlebenschancen der Patienten um einiges gestiegen; noch in den 70-er Jahren sind 75% der betroffenen Patienten innerhalb von 5 Jahren verstorben, in den 90-er Jahren lag bei den Metastase freien Fällen die 5 -Jahres Überlebensrate bei 80%, aber auch wenn der Tumor schon Metastasen gebildet hatte, lag die Rate bei ungefähr 70%.
|

Beurteilen Sie die Foto!
|
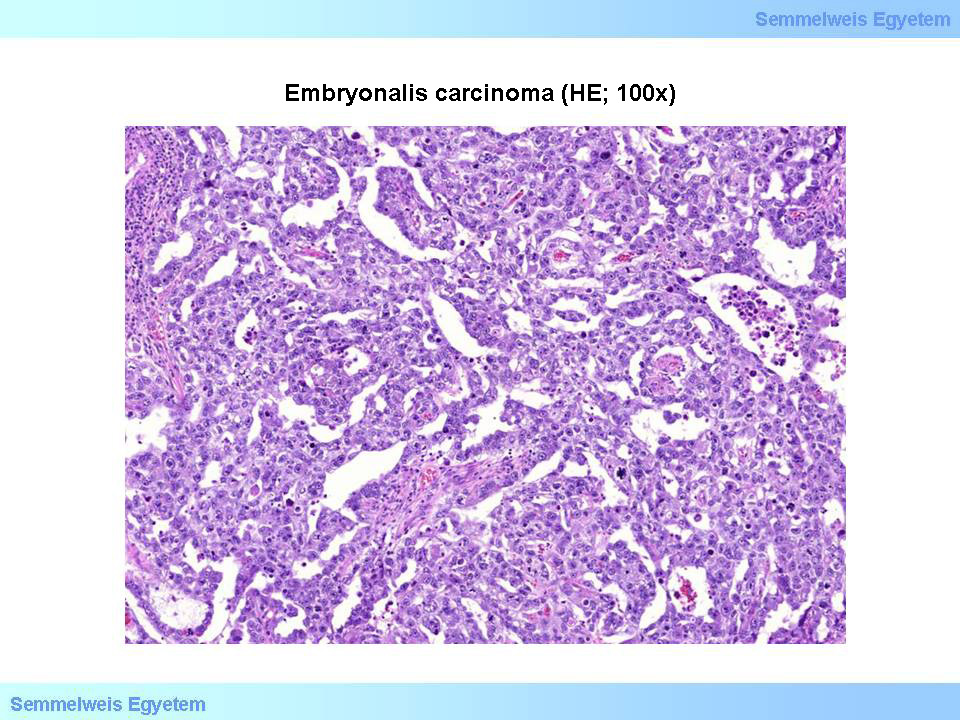
7. Abbildung: Embryonales Karzinom (HE; 100x). Die an Keimzellen erinnernden, polymorphen Tumorzellen mit grossen prominenten Nukleoli haben eine abortiv drüsenartige Struktur gebildet ( aus der Sammlung von Ildikó Szirtes - II.Pathologisches Institut der Semmelweis Universität Budapest).
|
II./2.5.3.: Das Seminom
|
 |
Im Gegensatz zu den anderen Keimzelltumoren kommt das Seminom bei etwas älteren Individuen vor (der Gipfel liegt um die 30 Jahre), und es ist etwas weniger maligne. Nach einer Kastration kommt das Seminom häufiger vor, als irgend einer der anderen Keimzelltumore. 35-40 % aller Keimzelltumore sind Seminome, bezogen auf reine Formen (monokomponente) beträgt diese Zahl sogar 72 %. Bei einem reinen Seminom ist weder der AFP-, noch der b-HCG- Spiegel erhöht. Die Schnittfläche des Tumors ist weisslich und knochenmarkartig, oder kann aber auch gelblich oder gelblich-braun sein; manchmal ist der Schnitt vollkommen homogen, ein anderes mal sieht man eine lappenartige Struktur. Grosse Tumore nehmen den ganzen Platz innerhalb eines Hoden ein, ein kleiner Tumor sitzt innerhalb des Hodengewebes, hat aber keine umschriebene Kapsel. Oft sieht man Nekrosen im Tumor, Blutungen sind eher selten, und zystische Gewebe sind sozusagen nie zu sehen.
Histologisch sind die Seminome wegen ihrem monomorphen Bild relativ einfach zu erkennen: die Zellen sind mittelgross, rund oder kubisch, ausgesprochen monomorph, und haben eindeutige Zellgrenzen; das Zytoplasma ist wegen seinem hohen Glykogengehalt sehr hell; der Zellkern ist gross, und zentral ist ein runder Nukleolos – manchmal auch zwei - zu sehen, der leicht eosinophil ist. Es ist keine rege Zellteilungsaktivität zu sehen, sie kann aber manchmal auch erhöht sein – in solch einem Fall spricht man von agressiveren Seminomen; die Tumorzellen bilden keine wirkliche Struktur, obwohl man sie manchmal in Strängen oder Säulen angeordnet sieht. Sehr typisch wiederum für diesen Tumor ist, dass sich zwischen den Tumorzellen ein feines bindegewebsartiges Netz bildet, in dem sich immer ein lymphozytäres Infiltrat beobachten lässt (8A Mikrofoto); manchmal ist ein sehr ausgiebiges Stroma vorhanden, was dem Tumor dann ein lobuläres Aussehen verleiht, das dann histologisch sowie auch makroskopisch gut zu sehen ist. Der Tumor ist zu 90% PLAP positiv, weitere Marker dieses Tumors sind c-kit (CD 117) und OCT 3/4 (8. Mikrofoto).
|

Beurteilen Sie die Fotos!
|
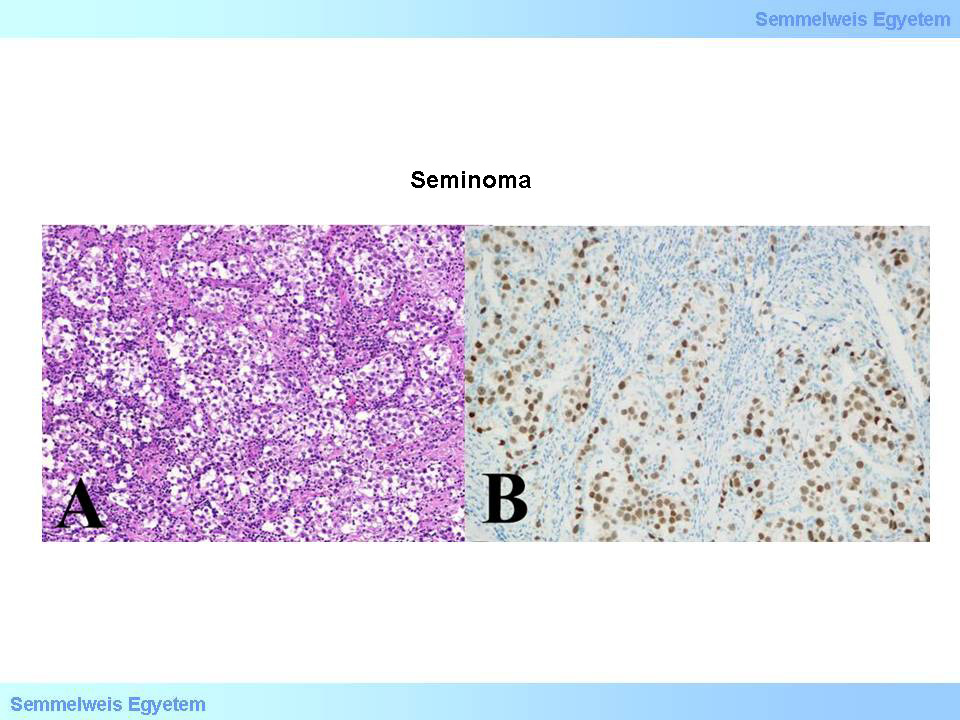
8A-B Mikrofoto: Seminom. A (HE;200x): die an Keimzellen erinnernde, sich in breiteren Feldern anordnende Tumorzellen, die von fibrotischen Bindegewebssträngen zerteilt werden, in denen ein lymphozytäres Infiltrat zu sehen ist. B (OCT 3 / 4; 200x): Die Kerne der Tumorzellen sind OCT 3/4 positiv (Transkriptionsfaktor embryonaler Stammzellen) (aus der Sammlung von Ildikó Szirtes - II.Pathologisches Institut der Semmelweis Universität, Budapest).
|
Der Hoden kann einfach nur leicht, oder bis um das 10-fache vergrössert sein, die Form bleibt trotzdem erhalten; das bedeutet, dass die Kapseln der Hoden sehr selten infiltriert sind. Der Tumor ist äusserst Strahlenempfindlich, die Sterbensrate in einer 5 jährigen Periode liegt unter 5%. Überlebt ein Patient mehr als 5 Jahre nach erfolgter Behandlung eines Tumors, kann man von einer Heilung sprechen, da eine erfolglose Behandlung nach ca. 2, spätestens aber innerhalb von 5 Jahren nach Diagnosestellung zum Tode führt.
II./2.5.3.1.: Spermatocytás seminoma
|
 |
Diese Erkrankung kommt normaler Weise in noch älteren Individuen vor (nach dem 65. Lebensjahr) als das Seminom. Es handelt sich um einen weichen Tumor, der eine gelbliche Fläche mit rötlichen Flecken zeigt. Histologisch kann man drei verschieden Elemente beschreiben, aus denen der Tumor aufgebaut ist: die meisten Tumorzellen sind solche, die denen eines Seminoms ähneln; ausserdem kann man noch grosse, bizarre, bzw. kleinere Tumorzellen sehen, die den Betrachter an Spermatozyten erinnern; das Zytoplasma dieser Zellen enthält so gut wie kein Glykogen, und die Zellen sind auch nur sehr schwach PLAP positiv, oder sie sind PLAP negativ; man sieht hier kein Lymphozyteninfiltrat. Die Tumorzellen ähneln wegen der Anordnung ihres Zellkromatins den primären Spermatozyten .
Diese Art von Tumor muss deshalb von den Seminomen unterschieden werden, da er eine sehr gute Prognose aufweist, und so gut wie nie metastasiert. Es ist interessant zu erwähnen, dass sich ein spermatozytisches Seminom im Gegensatz zu den anderen Keimzelltumoren ausschliesslich in den Hoden bildet ( die anderen Tumore können auch extragonadal vorkommen). Selten sieht man das spermatozytische Seminom zusammen mit einem unreifen Sarkom, was dann allerdings bedeutet, dass der Tumor sehr wohl fähig ist, Metastasen zu bilden.
|
|